REKLAMA
Dziennik Ustaw - rok 2020 poz. 788
ROZPORZĄDZENIE
MINISTRA SPRAW WEWNĘTRZNYCH I ADMINISTRACJI1)
z dnia 29 kwietnia 2020 r.
w sprawie rodzajów, zakresu i wzorów oraz sposobu przetwarzania dokumentacji medycznej w podmiotach leczniczych utworzonych przez ministra właściwego do spraw wewnętrznych
Na podstawie art. 30 ust. 2 ustawy z dnia 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta (Dz. U. z 2019 r. poz. 1127, 1128, 1590, 1655 i 1696) zarządza się, co następuje:
Rozdział 1
Przepisy ogólne
§ 1. [Zakres regulacji]
§ 2. [Sposób prowadzenia dokumentacji]
2. Dokumentacja może być prowadzona w postaci papierowej, jeżeli przepis rozporządzenia tak stanowi lub warunki organizacyjno-techniczne uniemożliwiają prowadzenie dokumentacji w postaci elektronicznej.
3. Dokument prowadzony w jednej z postaci, o których mowa w ust. 1 i 2, nie może być jednocześnie prowadzony w drugiej z nich.
4. Dokumentację uważa się za zabezpieczoną, jeżeli w sposób ciągły są spełnione łącznie następujące warunki:
1) jest zapewniona jej dostępność wyłącznie dla osób uprawnionych, o których mowa w art. 24 ust. 2 i art. 26 ustawy z dnia 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta;
2) są zastosowane metody i środki ochrony dokumentacji, których skuteczność w czasie ich zastosowania jest powszechnie uznawana.
5. Zabezpieczenie dokumentacji wymaga w szczególności:
1) systematycznego szacowania ryzyka zagrożeń oraz zarządzania tym ryzykiem;
2) opracowania i stosowania procedur zabezpieczania dokumentacji i systemów ich przetwarzania, w tym procedur dostępu oraz przechowywania;
3) stosowania środków bezpieczeństwa adekwatnych do zagrożeń, uwzględniających najnowszy stan wiedzy;
4) dbałości o aktualizację oprogramowania;
5) bieżącego kontrolowania funkcjonowania organizacyjnych i techniczno-informatycznych sposobów zabezpieczenia, a także okresowego dokonywania oceny skuteczności tych sposobów;
6) przygotowania i realizacji planów przechowywania dokumentacji w długim czasie, w tym jej przenoszenia na informatyczne nośniki danych i do nowych formatów danych, jeżeli tego wymaga zapewnienie ciągłości dostępu do dokumentacji.
6. System teleinformatyczny, w którym jest prowadzona dokumentacja zapewnia:
1) integralność treści dokumentacji i metadanych polegającą na zabezpieczeniu przed wprowadzaniem zmian, z wyjątkiem zmian wprowadzanych w ramach ustalonych i udokumentowanych procedur;
2) stały dostęp do dokumentacji dla osób uprawnionych oraz zabezpieczenie przed dostępem osób nieuprawnionych;
3) wymagalność identyfikacji osoby sporządzającej dokumentację oraz dokonującej wpisu lub innej zmiany i zakresu dokonanych zmian w dokumentacji lub metadanych;
4) informację o czasie sporządzenia dokumentacji, dokonania wpisu lub innej zmiany;
5) przyporządkowanie cech informacyjnych dla odpowiednich rodzajów dokumentacji, zgodnie z § 10 pkt 3;
6) możliwość prowadzenia i udostępniania dokumentacji w formatach i standardach wydanych na podstawie art. 11 ust. 1a i 1b ustawy z dnia 28 kwietnia 2011 r. o systemie informacji w ochronie zdrowia (Dz. U. z 2020 r. poz. 702), a w przypadku ich braku – możliwość prowadzenia i udostępnienia dokumentacji w standardach HL7 oraz DICOM lub innych standardach i formatach;
7) możliwość wydruku dokumentacji;
8) możliwość eksportu całości danych w standardach i formatach, o których mowa w pkt 6, w sposób umożliwiający odtworzenie ich w innym systemie teleinformatycznym.
7. Podmiot zapewnia odpowiednie warunki zabezpieczające dokumentację przed zniszczeniem, uszkodzeniem lub utratą i dostępem osób nieupoważnionych, a także umożliwiające jej wykorzystanie bez zbędnej zwłoki.
§ 3. [Dokumentacja indywidualna]
1) dokumentacja indywidualna – dotycząca poszczególnych pacjentów korzystających ze świadczeń zdrowotnych;
2) dokumentacja zbiorcza – dotycząca ogółu pacjentów lub określonych grup pacjentów korzystających ze świadczeń zdrowotnych.
2. Dokumentacja indywidualna obejmuje:
1) dokumentację indywidualną wewnętrzną – przeznaczoną na potrzeby podmiotu;
2) dokumentację indywidualną zewnętrzną – przeznaczoną na potrzeby pacjenta.
3. Dokumentację indywidualną wewnętrzną stanowią:
1) historia zdrowia i choroby;
2) historia choroby;
3) karta noworodka;
4) karta indywidualnej opieki pielęgniarskiej;
5) karta indywidualnej opieki prowadzonej przez położną;
6) karta wizyty patronażowej;
7) karta indywidualnej opieki fizjoterapeutycznej;
8) karta wywiadu środowiskowo-rodzinnego;
9) karta uodpornienia, o której mowa w ustawie z dnia 5 grudnia 2008 r. o zapobieganiu oraz zwalczaniu zakażeń i chorób zakaźnych u ludzi (Dz. U. z 2019 r. poz. 1239 i 1495 oraz z 2020 r. poz. 284, 322, 374 i 567);
10) karta zleceń lekarskich;
11) karta gorączkowa;
12) karta zlecenia wyjazdu;
13) karta medycznych czynności ratunkowych;
14) karta transportu medycznego;
15) karta transportu wyjazdowym sanitarnym zespołem typu „N”;
16) karta przebiegu znieczulenia;
17) karta obserwacji;
18) karta obserwacji porodu;
19) wyniki badań diagnostycznych wraz z opisem;
20) protokół operacyjny;
21) okołooperacyjna karta kontrolna;
22) dokumentacja określona w innych przepisach prawa powszechnie obowiązującego.
4. Dokumentację indywidualną zewnętrzną stanowią:
1) skierowanie do szpitala lub podmiotu albo innego podmiotu leczniczego utworzonego przez inny podmiot tworzący, zwanego dalej „podmiotem leczniczym”, udzielającego stacjonarnych i całodobowych świadczeń zdrowotnych innych niż szpitalne;
2) skierowanie na badanie diagnostyczne, konsultację lub leczenie;
3) karta przebiegu ciąży;
4) książeczka zdrowia dziecka;
5) karta informacyjna z leczenia szpitalnego;
6) informacja dla lekarza kierującego pacjenta do poradni specjalistycznej lub leczenia szpitalnego o rozpoznaniu, sposobie leczenia, rokowaniu, ordynowanych produktach leczniczych, środkach spożywczych specjalnego przeznaczenia żywieniowego i wyrobach medycznych, w tym okresie ich stosowania i sposobie dawkowania oraz wyznaczonych wizytach kontrolnych, o której mowa w przepisach wydanych na podstawie 137 ust. 2 ustawy z dnia 27 sierpnia 2004 r. o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych (Dz. U. z 2019 r. poz. 1373, z późn. zm.2));
7) książeczka szczepień, o której mowa w ustawie z dnia 5 grudnia 2008 r. o zapobieganiu oraz zwalczaniu zakażeń i chorób zakaźnych u ludzi;
8) karta medycznych czynności ratunkowych;
9) zaświadczenie, orzeczenie, opinia;
10) dokumentacja określona w innych przepisach prawa powszechnie obowiązującego.
5. W dokumentacji indywidualnej wewnętrznej dokonuje się wpisu o wydaniu dokumentacji indywidualnej zewnętrznej oraz zamieszcza się adres repozytorium, pod którym znajduje się wydana dokumentacja indywidualna zewnętrzna, lub załącza się cyfrowe odwzorowanie tej dokumentacji w postaci papierowej. W przypadku prowadzenia dokumentacji indywidualnej wewnętrznej w postaci papierowej załącza się kopię lub dokładny opis wydanej dokumentacji indywidualnej zewnętrznej.
§ 4. [Termin przekazania dokumentacji]
2. W przypadku gdy warunki organizacyjno-techniczne uniemożliwiają przekazanie dokumentacji, o której mowa w § 3 ust. 4 pkt 5 i 6, § 9 ust. 4 i § 24 ust. 2, za pomocą środków komunikacji elektronicznej, dokumentacja jest przekazywana w postaci papierowej.
§ 5. [Wpis w dokumentacji]
2. Wpisy i inne zmiany opatruje się oznaczeniem osoby dokonującej zmian, zgodnie z § 10 pkt 3.
3. Dokumentację podpisuje się kwalifikowanym podpisem elektronicznym, podpisem zaufanym, podpisem osobistym albo z wykorzystaniem sposobu potwierdzania pochodzenia oraz integralności danych dostępnego w systemie teleinformatycznym udostępnionym bezpłatnie przez Zakład Ubezpieczeń Społecznych; dokumentację wewnętrzną można podpisać również przy wykorzystaniu wewnętrznych mechanizmów systemu teleinformatycznego.
4. Dokumentację w postaci papierowej opatruje się własnoręcznym podpisem.
5. Wpis w dokumentacji w postaci papierowej nie może być z niej usunięty, a jeżeli został dokonany błędnie, skreśla się go i zamieszcza adnotację o przyczynie błędu oraz datę i oznaczenie osoby dokonującej adnotacji, zgodnie z § 10 pkt 3.
6. Dokonując wpisu w dokumentacji dotyczącej czasu trwania ciąży, poronienia, urodzenia żywego lub urodzenia martwego, stosuje się kryteria oceny określone w załączniku nr 1 do rozporządzenia.
7. Ilekroć w przepisach rozporządzenia jest mowa o lekarzu bez bliższego określenia, rozumie się przez to również lekarza dentystę.
§ 6. [Dokumenty dołączane do dokumentacji indywidualnej wewnętrznej]
2. Pierwsza strona wydruku dokumentacji indywidualnej oraz pierwsza strona dokumentacji w postaci papierowej zawierają oznaczenie pacjenta, zgodnie z § 10 pkt 2, a kolejne strony co najmniej imię (imiona) i nazwisko pacjenta.
3. Jeżeli nie jest możliwe ustalenie tożsamości pacjenta, w pierwszej wytworzonej dla tego pacjenta dokumentacji wewnętrznej dokonuje się oznaczenia „NN”, z podaniem przyczyny i okoliczności uniemożliwiających ustalenie tożsamości.
4. Do dokumentacji indywidualnej wewnętrznej włącza się dokumentację udostępnioną przez pacjenta lub zamieszcza się adres repozytorium, pod którym znajduje się dokumentacja udostępniona za pomocą środków komunikacji elektronicznej, w rozumieniu art. 2 pkt 5 ustawy z dnia 18 lipca 2002 r. o świadczeniu usług droga elektroniczną, lub załącza się cyfrowe odwzorowanie dokumentacji w postaci papierowej lub odnotowuje się zawarte w udostępnionej dokumentacji informacje, które są istotne dla procesu diagnostycznego, leczniczego, pielęgnacyjnego lub rehabilitacyjnego.
5. Dokument włączony do dokumentacji indywidualnej wewnętrznej w postaci papierowej nie może być z niej usunięty, z zastrzeżeniem § 15 ust. 5.
6. W przypadku załączenia cyfrowego odwzorowania dokumentacji w postaci papierowej lub odnotowania zawartych w udostępnionej dokumentacji informacji, które są istotne dla procesu diagnostycznego, leczniczego, pielęgnacyjnego lub rehabilitacyjnego, o których mowa w ust. 4, dokumentacja dostarczona przez pacjenta w postaci papierowej jest zwracana pacjentowi.
7. W przypadku braku możliwości zwrotu dokumentacja dostarczona przez pacjenta w postaci papierowej może być zniszczona w sposób uniemożliwiający identyfikację pacjenta.
§ 7. [Informacje wpisywane w dokumentacji]
2. W dokumentacji prowadzonej przez fizjoterapeutę przy opisie stanu funkcjonowania stosuje się Międzynarodową Klasyfikację Funkcjonowania, Niepełnosprawności i Zdrowia.
3. W dokumentacji, o której mowa w § 51, dopuszcza się odstąpienie od wpisywania numeru statystycznego rozpoznania choroby, problemu zdrowotnego lub urazu, o którym mowa w ust. 1.
§ 8. [Oświadczenie pacjenta zamieszczane w dokumentacji indywidualnej wewnętrznej]
1) wyrażeniu zgody na udzielanie informacji, o której mowa w art. 9 ust. 3 ustawy z dnia 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta, ze wskazaniem imienia i nazwiska osoby upoważnionej oraz danych umożliwiających kontakt z tą osobą,
2) upoważnieniu do dostępu do dokumentacji, o którym mowa w art. 26 ust. 1 ustawy z dnia 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta,
3) wyrażeniu zgody na udzielenie świadczeń zdrowotnych, o której mowa w art. 16–18 ustawy z dnia 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta
– zostało przez niego złożone w inny sposób niż za pośrednictwem Internetowego Konta Pacjenta, o którym mowa w art. 7a ustawy z dnia 28 kwietnia 2011 r. o systemie informacji w ochronie zdrowia, oświadczenie to zamieszcza się w dokumentacji indywidualnej wewnętrznej.
2. Podmiot informuje pacjenta, przed złożeniem przez niego oświadczeń, o których mowa w ust. 1, o możliwości ich złożenia za pośrednictwem Internetowego Konta Pacjenta i skutkach ich złożenia.
3. W przypadku gdy pacjent nie złożył oświadczenia, o którym mowa w ust. 1, adnotację o tym zamieszcza się w dokumentacji indywidualnej wewnętrznej.
4. Sposób składania oświadczeń dotyczy również sprzeciwu, o którym mowa w art. 14 ust. 4 ustawy z dnia 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta.
§ 9. [Skierowanie na badanie diagnostyczne, konsultację lub leczenie]
2. Skierowanie zawiera:
1) oznaczenie podmiotu wystawiającego skierowanie, zgodnie z § 10 pkt 1;
2) oznaczenie pacjenta, zgodnie z § 10 pkt 2;
3) oznaczenie rodzaju badania, konsultacji lub leczenia, na które kieruje się pacjenta;
4) rozpoznanie ustalone przez osobę kierującą;
5) inne informacje lub dane, w zakresie niezbędnym do przeprowadzenia badania, konsultacji lub leczenia;
6) datę wystawienia skierowania;
7) oznaczenie osoby kierującej, zgodnie z § 10 pkt 3;
8) numer identyfikujący skierowanie, o którym mowa w 59aa ust. 4 ustawy z dnia 27 sierpnia 2004 r. o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych, jeżeli dotyczy.
3. W przypadku gdy osobą wystawiającą skierowanie jest lekarz ubezpieczenia zdrowotnego, pielęgniarka ubezpieczenia zdrowotnego albo położna ubezpieczenia zdrowotnego skierowanie zawiera dodatkowo numer umowy o udzielanie świadczeń opieki zdrowotnej zawartej z Narodowym Funduszem Zdrowia, chyba że skierowanie jest wystawiane w postaci elektronicznej i możliwe jest dokonanie weryfikacji uprawnień lekarza ubezpieczenia zdrowotnego, pielęgniarki ubezpieczenia zdrowotnego albo położnej ubezpieczenia zdrowotnego w systemie, o którym mowa w art. 7 ust. 1 ustawy z dnia 28 kwietnia 2011 r. o systemie informacji w ochronie zdrowia.
4. Podmiot lub podmiot leczniczy przeprowadzający badanie, konsultację lub leczenie przekazuje podmiotowi lub podmiotowi leczniczemu, który wystawił skierowanie, wyniki tych badań lub konsultacji w sposób określony w § 4 ust. 1.
§ 10. [Informacje zawarte w dokumentacji indywidualnej]
1) oznaczenie podmiotu:
a) nazwę podmiotu,
b) kod resortowy, stanowiący część I systemu resortowych kodów identyfikacyjnych,
c) nazwę zakładu leczniczego,
d) nazwę jednostki organizacyjnej oraz jej kod resortowy stanowiący część V systemu resortowych kodów identyfikacyjnych – w przypadku podmiotu, w którego strukturze organizacyjnej wyodrębniono jednostki organizacyjne,
e) nazwę komórki organizacyjnej, w której udzielono świadczeń zdrowotnych, oraz jej kod resortowy stanowiący część VII systemu resortowych kodów identyfikacyjnych – w przypadku podmiotu, w którego strukturze organizacyjnej wyodrębniono komórki organizacyjne;
2) oznaczenie pacjenta zgodnie z art. 25 ust. 1 pkt 1 ustawy z dnia 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta, przy czym:
a) określenie rodzaju dokumentu potwierdzającego tożsamość obejmuje jego nazwę oraz nazwę kraju, w którym został wystawiony,
b) datę urodzenia oraz płeć pacjenta wpisuje się tylko w przypadku, jeżeli numer PESEL nie został nadany,
c) adres miejsca zamieszkania wpisuje się w pierwszej wytworzonej dla tego pacjenta dokumentacji wewnętrznej;
3) oznaczenie osoby udzielającej świadczeń zdrowotnych oraz osoby kierującej na badanie diagnostyczne, konsultację lub leczenie:
a) imię (imiona) i nazwisko,
b) tytuł zawodowy – nie dotyczy osoby upoważnionej, o której mowa w art. 31b ust. 1 ustawy z dnia 28 kwietnia 2011 r. o systemie informacji w ochronie zdrowia,
c) numer prawa wykonywania zawodu, jeżeli został nadany,
d) unikalny identyfikator upoważnienia nadany przez Rejestr Asystentów Medycznych, o którym mowa w art. 31b ust. 7 pkt 7 ustawy z dnia 28 kwietnia 2011 r. o systemie informacji w ochronie zdrowia – w przypadku osoby upoważnionej, o której mowa w art. 31b ust. 1 tej ustawy,
e) podpis;
4) informacje dotyczące stanu zdrowia lub stanu funkcjonowania oraz procesu diagnostycznego, leczniczego, pielęgnacyjnego lub rehabilitacji, w szczególności:
a) opis udzielonych świadczeń zdrowotnych,
b) rozpoznanie choroby, problemu zdrowotnego, urazu, rozpoznanie ciąży lub opis stanu funkcjonowania,
c) zalecenia,
d) informacje o wydanych zaświadczeniach, orzeczeniach oraz opiniach,
e) informacje o produktach leczniczych, wraz z dawkowaniem, lub wyrobach medycznych przepisanych pacjentowi na receptach lub zleceniach na zaopatrzenie w wyroby medyczne oraz unikalne numery identyfikujące recepty w postaci elektronicznej, o których mowa w art. 96a ust. 1 pkt 6 ustawy z dnia 6 września 2001 r. – Prawo farmaceutyczne (Dz. U. z 2019 r. poz. 499, z późn. zm.3));
5) inne informacje wynikające z innych przepisów prawa powszechnie obowiązującego;
6) adres poczty elektronicznej lub elektronicznej skrzynki podawczej pacjenta, na który ma być przekazana dokumentacja medyczna – w przypadku udostępnienia dokumentacji w sposób, o którym mowa w art. 27 ust. 1 pkt 4 i ust. 3 ustawy z dnia 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta.
§ 11. [Informacje zawarte w dokumentacji zbiorczej]
Rozdział 2
Dokumentacja prowadzona w podmiocie
§ 12. [Dokumentacja podmiotu prowadzącego szpital]
1) dokumentację indywidualną wewnętrzną w formie historii choroby lub karty noworodka;
2) dokumentację indywidualną zewnętrzną w formie:
a) karty informacyjnej z leczenia szpitalnego,
b) książeczki zdrowia dziecka,
c) skierowania;
3) dokumentację zbiorczą wewnętrzną w formie:
a) wykazu głównego przyjęć i wypisów,
b) wykazu odmów przyjęć i porad ambulatoryjnych udzielanych w izbie przyjęć lub wykazu odmów przyjęć w szpitalnym oddziale ratunkowym,
c) wykazu chorych oddziału,
d) wykazu raportów lekarskich,
e) wykazu raportów pielęgniarskich,
f) wykazu raportów fizjoterapeutycznych,
g) wykazu zabiegów,
h) wykazu bloku operacyjnego albo sali operacyjnej,
i) wykazu bloku porodowego albo sali porodowej,
j) wykazu noworodków,
k) wykazu pracowni diagnostycznej;
4) dokumentację zbiorczą zewnętrzną dla celów określonych w przepisach prawa powszechnie obowiązującego.
2. W przypadku gdy co najmniej dokumentacja, o której mowa w ust. 1 pkt 1 i pkt 2 lit. a, jest prowadzona w postaci elektronicznej, prowadzenie dokumentacji, o której mowa w ust. 1 pkt 3, nie jest wymagane.
§ 13. [Historia choroby]
2. W przypadku gdy leczenie pacjenta wymaga wielokrotnego udzielania świadczeń zdrowotnych w tym samym zakładzie leczniczym, dopuszcza się dokonywanie kolejnych wpisów w historii choroby założonej przy przyjęciu pacjenta po raz pierwszy.
§ 14. [Informacje dotyczące pobytu w szpitalu]
1) przyjęcia pacjenta do szpitala;
2) przebiegu hospitalizacji;
3) wypisania pacjenta ze szpitala.
2. W przypadku rozpoznania onkologicznego ustalonego po wypisaniu pacjenta ze szpitala, na podstawie wyniku badania diagnostycznego, który nie był znany w dniu wypisu ze szpitala, historia choroby, o której mowa w ust. 1, zawiera również to rozpoznanie.
§ 15. [Dokumenty dodatkowe]
1) kartę indywidualnej opieki pielęgniarskiej;
2) kartę indywidualnej opieki prowadzonej przez położną;
3) kartę indywidualnej opieki fizjoterapeutycznej;
4) kartę obserwacji lub kartę obserwacji porodu;
5) kartę gorączkową;
6) kartę zleceń lekarskich;
7) kartę przebiegu znieczulenia;
8) kartę medycznych czynności ratunkowych;
9) kartę informacyjną z leczenia szpitalnego;
10) wyniki badań diagnostycznych wraz z opisem, jeżeli nie zostały wpisane w historii choroby;
11) wyniki konsultacji, jeżeli nie zostały wpisane w historii choroby;
12) protokół operacyjny;
13) okołooperacyjną kartę kontrolną;
14) skierowanie – w przypadku przyjęcia pacjenta do szpitala na podstawie skierowania w postaci papierowej;
15) kartę transportu medycznego lub transportu wyjazdowym sanitarnym zespołem typu „N”.
2. W przypadku operacji w trybie natychmiastowym, dopuszcza się odstąpienie od prowadzenia okołooperacyjnej karty kontrolnej.
3. Do historii choroby dołącza się również:
1) dokumentację indywidualną udostępnioną przez pacjenta, w szczególności wyniki wcześniejszych badań diagnostycznych, kartę przebiegu ciąży, karty informacyjne z leczenia szpitalnego, zaświadczenia, orzeczenia oraz opinie,
2) dokumentację indywidualną pacjenta prowadzoną przez inne jednostki lub komórki organizacyjne szpitala i dokumentację archiwalną szpitala dotyczącą poprzednich hospitalizacji pacjenta
– jeżeli są istotne dla procesu diagnostycznego, leczniczego, pielęgnacyjnego lub rehabilitacji.
4. Do historii choroby przepis § 6 ust. 4 stosuje się odpowiednio.
5. Dokumenty, o których mowa w ust. 3 pkt 1, udostępnione w postaci papierowej, zwraca się za pokwitowaniem pacjentowi przy wypisie.
§ 16. [Informacje zawarte w historii choroby]
1) tryb przyjęcia;
2) datę przyjęcia pacjenta do szpitala, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
3) istotne dane z wywiadu i badania przedmiotowego przy przyjęciu pacjenta do szpitala oraz ewentualnych obserwacji, wyniki badań dodatkowych i dane o postępowaniu lekarskim przy przyjęciu do szpitala oraz uzasadnienie przyjęcia;
4) rozpoznanie wstępne ustalone przez lekarza przyjmującego;
5) oznaczenie lekarza przyjmującego, zgodnie z § 10 pkt 3;
6) numer identyfikujący skierowanie, o którym mowa w art. 59aa ust. 4 ustawy z dnia 27 sierpnia 2004 r. o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych, w przypadku przyjęcia pacjenta do szpitala na podstawie skierowania w postaci elektronicznej.
2. Historia choroby, w zakresie informacji, o których mowa w § 14 ust. 1 pkt 2, zawiera:
1) dane uzyskane z wywiadu oraz z badania przedmiotowego;
2) wyniki badań diagnostycznych wraz z opisem, jeżeli został sporządzony;
3) dane uzyskane z badania funkcjonalnego, jeżeli zostało przeprowadzone;
4) wyniki konsultacji;
5) opis zastosowanego leczenia, wykonanych zabiegów oraz operacji, z podaniem numeru statystycznego procedury medycznej, ustalonego według Międzynarodowej Klasyfikacji Procedur Medycznych Rewizja Dziewiąta;
6) informacje na temat stopnia natężenia bólu, działań podjętych w zakresie leczenia bólu oraz skuteczności tego leczenia, w przypadkach wymagających monitorowania bólu;
7) opis przebiegu rehabilitacji oraz opis funkcjonowania pacjenta.
3. Historia choroby, w zakresie informacji, o których mowa w § 14 ust. 1 pkt 3, zawiera:
1) rozpoznanie kliniczne składające się z określenia choroby zasadniczej, będącej główną przyczyną hospitalizacji, chorób współistniejących i powikłań;
2) numery statystyczne chorób zasadniczych i chorób współistniejących, ustalone według klasyfikacji, o której mowa w § 7 ust. 1;
3) epikryzę;
4) adnotację o przyczynie i okolicznościach wypisania ze szpitala, o których mowa w art. 29 ustawy z dnia 15 kwietnia 2011 r. o działalności leczniczej (Dz. U. z 2020 r. poz. 295 i 567);
5) adnotację o miejscu, do którego pacjent został skierowany, wraz z adnotacją o zleceniu transportu sanitarnego;
6) datę wypisu.
4. Historia choroby w zakresie informacji, o których mowa w § 14 ust. 1 pkt 3, w przypadku zgonu pacjenta, poza informacjami wymienionymi w ust. 3 pkt 1–3, zawiera:
1) datę zgonu pacjenta, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
2) opis słowny stanów chorobowych prowadzących do zgonu wraz z odstępami czasu między ich wystąpieniem:
a) przyczynę wyjściową albo przyczynę zewnętrzną urazu lub zatrucia,
b) przyczynę wtórną,
c) przyczynę bezpośrednią;
3) protokół komisji stwierdzającej śmierć mózgową, jeżeli taka miała miejsce, lub nieodwracalne zatrzymanie krążenia poprzedzające pobranie narządów, jeżeli takie miało miejsce;
4) adnotację o wykonaniu albo niewykonaniu sekcji zwłok z odpowiednim uzasadnieniem, a w przypadku określonym w art. 31 ust. 2 ustawy z dnia 15 kwietnia 2011 r. o działalności leczniczej, adnotację o zaniechaniu sekcji zwłok z powodu sprzeciwu;
5) adnotację o pobraniu ze zwłok komórek, tkanek lub narządów.
§ 17. [Wyniki badań dołączane do historii choroby]
§ 18. [Wpisy w karcie]
2. W przypadku porodu z zastosowaniem analgezji regionalnej prowadzi się kartę przebiegu znieczulenia.
3. Wpisy w karcie zleceń lekarskich są dokonywane przez lekarza prowadzącego lub lekarza sprawującego opiekę nad pacjentem. Wpisy o wykonaniu zlecenia są dokonywane przez osobę wykonującą zlecenie.
4. Wpisy w okołooperacyjnej karcie kontrolnej są dokonywane przez koordynatora karty, którym jest osoba określona w regulaminie organizacyjnym podmiotu.
5. Koordynator karty, o którym mowa w ust. 4, dokonuje wpisów w okołooperacyjnej karcie kontrolnej na podstawie informacji udzielanych przez członków zespołu operacyjnego, zgodnie z zakresem ich zadań podczas operacji.
6. Wpisy w karcie indywidualnej opieki pielęgniarskiej lub karcie indywidualnej opieki prowadzonej przez położną są dokonywane przez pielęgniarkę lub położną sprawującą opiekę nad pacjentem. Wpisy o wykonaniu zlecenia, czynności pielęgniarskiej lub położniczej są dokonywane przez osobę realizującą plan opieki.
7. Wpisy w karcie indywidualnej opieki fizjoterapeutycznej są dokonywane przez fizjoterapeutę sprawującego opiekę nad pacjentem. Wpisy o wykonaniu czynności określonych w planie postępowania fizjoterapeutycznego są dokonywane przez fizjoterapeutę realizującego plan.
8. Wpisy dotyczące monitorowania bólu są dokonywane przez lekarza, pielęgniarkę, położną lub fizjoterapeutę.
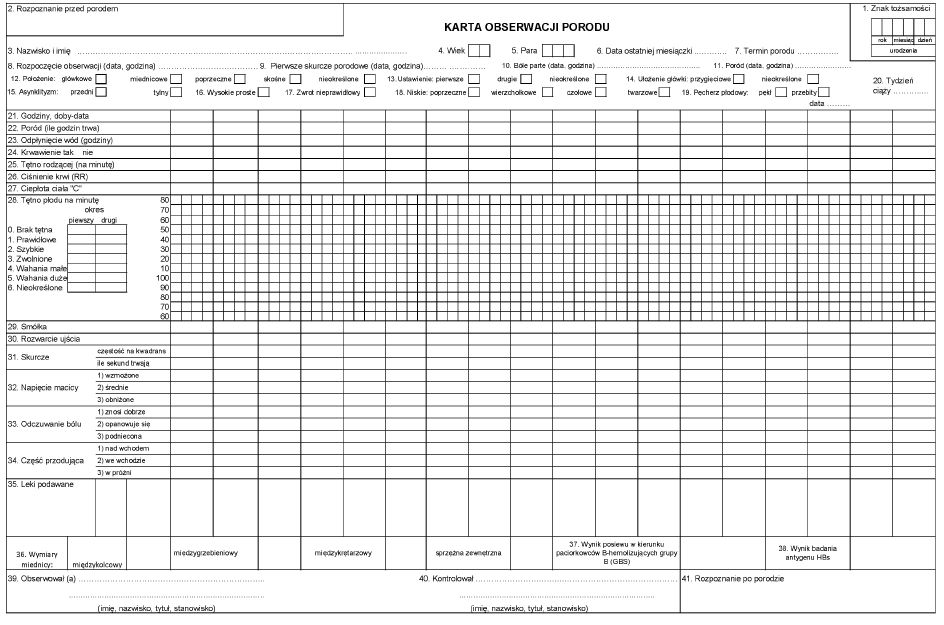
9. Wzór karty obserwacji porodu określa załącznik nr 2 do rozporządzenia.
§ 19. [Okołooperacyjna karta kontrolna]
1) przed znieczuleniem pacjenta;
2) przed wykonaniem nacięcia;
3) przed opuszczeniem przez pacjenta bloku operacyjnego.
2. Okołooperacyjna karta kontrolna zawiera imię (imiona) i nazwisko pacjenta.
3. Okołooperacyjna karta kontrolna w części dotyczącej czynności wykonywanych przed znieczuleniem pacjenta zawiera w szczególności:
1) datę operacji;
2) nazwę jednostki lub komórki organizacyjnej, w której pacjent przebywał;
3) numer pacjenta w wykazie głównym przyjęć i wypisów;
4) określenie trybu wykonania operacji (planowy, pilny, przyspieszony);
5) potwierdzenie:
a) tożsamości pacjenta,
b) miejsca operowanego,
c) procedury operacyjnej,
d) zgody na operację,
e) rodzaju znieczulenia;
6) informację o oznaczeniu miejsca operowanego (tak, nie);
7) potwierdzenie dokonania oceny bezpieczeństwa przebiegu znieczulenia;
8) potwierdzenie zapewnienia monitorowania:
a) EKG,
b) pulsoksymetrii,
c) ciśnienia tętniczego krwi,
d) kapnometrii;
9) informację o alergiach (tak – ze wskazaniem jakie, nie);
10) informację o przewidywanych trudnościach w utrzymaniu drożności dróg oddechowych (tak – zapewniono właściwy sprzęt, nie);
11) informację o ryzyku krwawienia >500 ml u dorosłych albo >7 ml/kg masy ciała u dzieci (tak – zabezpieczono płyny i preparaty krwiopochodne, nie).
4. Okołooperacyjna karta kontrolna w części dotyczącej czynności wykonywanych przed wykonaniem nacięcia zawiera, w szczególności:
1) informację o potwierdzeniu przez członków zespołu operacyjnego, że znają wzajemnie swoją tożsamość oraz funkcję w zespole operacyjnym (tak, nie);
2) informację o przedstawieniu się wszystkich członków zespołu (tak, nie) – w przypadku gdy członkowie zespołu operacyjnego nie znają się wzajemnie;
3) potwierdzenie przez operatora, anestezjologa, pielęgniarkę anestezjologiczną, położną anestezjologiczną, pielęgniarkę operacyjną i położną operacyjną:
a) tożsamości pacjenta,
b) miejsca operowanego,
c) procedury operacyjnej;
4) potwierdzenie właściwego ułożenia pacjenta;
5) potwierdzenie przez pielęgniarkę operacyjną lub położną operacyjną właściwego zestawu narzędzi;
6) informację o możliwych odstępstwach od zaplanowanej procedury operacyjnej, w szczególności zmianie typu lub techniki operacji, wydłużeniu czasu operacji, zmianie rodzaju znieczulenia, oczekiwanej utracie krwi, uzupełnieniu lub zmianie zestawu narzędzi:
a) przez operatora (tak, nie, nie dotyczy),
b) przez anestezjologa (tak, nie, nie dotyczy),
c) przez pielęgniarkę operacyjną (tak, nie, nie dotyczy),
d) przez położną operacyjną (tak, nie, nie dotyczy);
7) informację o zastosowaniu i udokumentowaniu okołooperacyjnej profilaktyki antybiotykowej w okresie do 60 minut przed operacją (tak, nie, nie dotyczy);
8) informację o zastosowaniu profilaktyki przeciwzakrzepowej (tak – ze wskazaniem daty i godziny, nie, nie dotyczy);
9) informację o przygotowaniu wyników badań obrazowych (tak, nie, nie dotyczy).
5. Okołooperacyjna karta kontrolna w części dotyczącej czynności wykonywanych przed opuszczeniem przez pacjenta bloku operacyjnego zawiera, w szczególności:
1) potwierdzenie przez zespół operacyjny nazwy wykonanej procedury;
2) potwierdzenie przez pielęgniarkę operacyjną lub położną operacyjną zgodności liczby użytych narzędzi i materiałów;
3) informację o oznaczeniu materiału pobranego do badań (tak, nie, nie dotyczy);
4) informację o wystąpieniu powikłań w trakcie operacji (tak, nie);
5) informację o wystąpieniu problemów ze sprzętem lub trudności technicznych (tak, nie);
6) informację o określeniu przez operatora i anestezjologa ewentualnych problemów pooperacyjnych (tak, nie);
7) informację o wypisaniu zleceń pooperacyjnych przez:
a) operatora (tak, nie),
b) anestezjologa (tak, nie);
8) informację o udokumentowaniu oceny stanu pacjenta przed przekazaniem z bloku operacyjnego do oddziału pooperacyjnego albo sali pooperacyjnej (tak, nie).
6. Okołooperacyjną kartę kontrolną podpisuje koordynator karty, o którym mowa w § 18 ust. 4.
§ 20. [Karta noworodka]
2. Karta noworodka zawiera dane, o których mowa w § 10 pkt 1–4, oraz:
1) dane dotyczące matki noworodka:
a) imię (imiona) i nazwisko,
b) adres zamieszkania,
c) numer PESEL, a w przypadku braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość,
d) wiek, w przypadku braku numeru PESEL,
e) grupę krwi oraz czynnik Rh;
2) dane dotyczące noworodka:
a) datę urodzenia, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym,
b) płeć,
c) masę ciała,
d) długość ciała,
e) obwód głowy,
f) obwód klatki piersiowej,
g) ocenę według skali Apgar,
h) urazy okołoporodowe,
i) stwierdzone nieprawidłowości,
j) w przypadku martwego urodzenia – wskazanie, czy zgon nastąpił przed czy w trakcie porodu;
3) opis postępowania po urodzeniu (odśluzowanie, osuszanie, zaopatrzenie pępowiny, zastosowanie tlenu, intubacja, cewnikowanie żyły pępowinowej, masaż serca, sztuczna wentylacja, zastosowane produkty lecznicze);
4) informacje o przebiegu obserwacji w kolejnych dobach;
5) informacje o stanie noworodka w dniu wypisu;
6) informacje o wykonanych testach przesiewowych, szczepieniach i konsultacjach specjalistycznych;
7) adnotacje o zleceniu transportu medycznego lub transportu wyjazdowym sanitarnym zespołem typu „N”;
8) datę wypisania, a w przypadku zgonu noworodka albo martwego urodzenia – datę zgonu albo martwego urodzenia, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym, oraz opis słowny stanów chorobowych prowadzących do zgonu, wraz z odstępami czasu między ich wystąpieniem.
§ 21. [Karta informacyjna z leczenia szpitalnego]
2. Kartę informacyjną z leczenia szpitalnego podpisuje lekarz kierujący oddziałem albo lekarz przez niego upoważniony.
3. W przypadku gdy leczenie pacjenta wymaga wielokrotnego udzielania tego samego świadczenia zdrowotnego, dopuszcza się wystawienie karty informacyjnej po zakończeniu cyklu leczenia.
4. Karta informacyjna z leczenia szpitalnego zawiera dane, o których mowa w § 10 pkt 1–4, oraz:
1) rozpoznanie choroby w języku polskim wraz z numerem statystycznym, o którym mowa w § 7 ust. 1;
2) wyniki badań diagnostycznych wraz z opisem oraz wyniki konsultacji;
3) opis zastosowanego leczenia, a w przypadku wykonania zabiegu lub operacji – datę wykonania;
4) wskazania dotyczące dalszego sposobu leczenia, rehabilitacji, żywienia, pielęgnowania lub trybu życia;
5) orzeczony przy wypisie okres czasowej niezdolności do pracy, a w miarę potrzeby ocenę zdolności do wykonywania dotychczasowego zatrudnienia;
6) adnotacje o produktach leczniczych wraz z dawkowaniem i wyrobach medycznych w ilościach odpowiadających ilościom na receptach lub zleceniach na zaopatrzenie w wyroby medyczne wystawionych pacjentowi;
7) terminy planowanych konsultacji, na które wystawiono skierowania;
8) datę wypisu.
5. Karta informacyjna z leczenia szpitalnego w przypadku zgonu pacjenta zawiera dane, o których mowa w § 10 pkt 1–4, rozpoznanie choroby w języku polskim oraz dane, o których mowa w § 16 ust. 4 pkt 1, 2 i 4.
6. Kartę informacyjną z leczenia szpitalnego wydaje się pacjentowi, jego przedstawicielowi ustawowemu albo osobie, o której mowa w § 8 ust. 1 pkt 2, w dniu wypisu, a w przypadku, o którym mowa w art. 29 ust. 1 pkt 2 lub 3 ustawy z dnia 15 kwietnia 2011 r. o działalności leczniczej, bez zbędnej zwłoki.
§ 22. [Protokół badania sekcyjnego]
2. Lekarz wykonujący sekcję zwłok sporządza protokół badania sekcyjnego z ustalonym rozpoznaniem anatomopatologicznym, który jest przechowywany przez podmiot wykonujący sekcję oraz dołączany do historii choroby. Do dołączania protokołu badania sekcyjnego do historii choroby stosuje się odpowiednio przepis § 6 ust. 4.
3. Historię choroby wraz z protokołem badania sekcyjnego przekazuje się lekarzowi prowadzącemu lub lekarzowi wyznaczonemu przez lekarza kierującego oddziałem, w celu porównania rozpoznania klinicznego i epikryzy z rozpoznaniem anatomopatologicznym. W przypadku rozbieżności między rozpoznaniem klinicznym i rozpoznaniem anatomopatologicznym lekarz dokonuje zwięzłej oceny przyczyn rozbieżności oraz podaje ostateczne rozpoznanie choroby zasadniczej, chorób współistniejących i powikłań.
§ 23. [Wykaz główny przyjęć i wypisów]
1) numer kolejny pacjenta w wykazie;
2) datę przyjęcia pacjenta, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
3) imię (imiona) i nazwisko, numer PESEL – jeżeli został nadany, w przypadku noworodka – numer PESEL matki, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość;
4) kody resortowe komórek organizacyjnych, w których pacjent przebywał;
5) rozpoznanie wstępne;
6) rozpoznanie przy wypisie;
7) rozpoznanie onkologiczne po wypisaniu pacjenta, na podstawie wyniku badania diagnostycznego, który nie był znany w dniu wypisu;
8) datę wypisu, a w przypadku zgonu pacjenta – datę zgonu;
9) w przypadku zgonu – przyczyny zgonu, z podaniem ich numerów statystycznych określonych według klasyfikacji, o której mowa w § 7 ust. 1.
§ 24. [Wykaz odmów przyjęć i porad ambulatoryjnych udzielanych w izbie przyjęć]
1) numer kolejny pacjenta w wykazie;
2) imię (imiona) i nazwisko, numer PESEL – jeżeli został nadany, w przypadku noworodka – numer PESEL matki, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość;
3) oznaczenie lekarza kierującego, zgodnie z § 10 pkt 3 lit. a–d, jeżeli dotyczy;
4) datę zgłoszenia się pacjenta, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
5) rozpoznanie ustalone przez lekarza kierującego albo adnotację o braku skierowania;
6) istotne dane z wywiadu lekarskiego i badania przedmiotowego oraz wyniki wykonanych badań diagnostycznych;
7) rozpoznanie choroby, problemu zdrowotnego lub urazu;
8) informację o udzielonych świadczeniach zdrowotnych oraz produktach leczniczych wraz z dawkowaniem lub wyrobach medycznych, w ilościach odpowiadających ilościom przepisanym na receptach lub zleceniach na zaopatrzenie w wyroby medyczne wydanych pacjentowi;
9) datę odmowy przyjęcia pacjenta do szpitala, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
10) wskazanie powodu odmowy przyjęcia do szpitala;
11) adnotację o braku zgody pacjenta na pobyt w szpitalu;
12) adnotację o miejscu, do którego pacjent został skierowany, wraz z adnotacją o zleceniu transportu sanitarnego, jeżeli zostało wydane;
13) oznaczenie lekarza, zgodnie z § 10 pkt 3.
2. W przypadku odmowy przyjęcia do szpitala pacjent lub jego przedstawiciel ustawowy otrzymuje informację o rozpoznaniu choroby, problemu zdrowotnego lub urazu, wynikach przeprowadzonych badań, przyczynie odmowy przyjęcia do szpitala, udzielonych świadczeniach zdrowotnych oraz ewentualnych zaleceniach.
3. W przypadku nieprowadzenia wykazu, o którym mowa w ust. 1, adnotacji, o której mowa w ust. 1 pkt 11, dokonuje się w historii choroby.
§ 25. [Wykaz chorych oddziału]
1) numer pacjenta w wykazie;
2) datę przyjęcia, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
3) numer pacjenta w wykazie głównym przyjęć i wypisów;
4) imię (imiona) i nazwisko oraz numer PESEL pacjenta – jeżeli został nadany, w przypadku noworodka – numer PESEL matki, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość matki;
5) oznaczenie lekarza prowadzącego, zgodnie z § 10 pkt 3 lit. a;
6) datę i godzinę wypisu, przeniesienia do innego oddziału albo zgonu pacjenta;
7) rozpoznanie wstępne;
8) rozpoznanie przy wypisie albo adnotację o wystawieniu karty zgonu;
9) rozpoznanie onkologiczne po wypisaniu pacjenta, na podstawie wyniku badania diagnostycznego, który nie był znany w dniu wypisu;
10) adnotację o miejscu, do którego pacjent został wypisany, lub oddziale, do którego został przeniesiony;
11) oznaczenie lekarza wypisującego, zgodnie z § 10 pkt 3 lit. a.
§ 26. [Wykaz raportów lekarskich]
§ 27. [Wykaz raportów pielęgniarskich]
§ 28. [Wykaz raportów fizjoterapeutycznych]
§ 29. [Wykaz zabiegów]
1) numer kolejny pacjenta w wykazie;
2) datę wykonania zabiegu;
3) imię (imiona) i nazwisko oraz numer PESEL pacjenta – jeżeli został nadany, w przypadku noworodka – numer PESEL matki, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość;
4) oznaczenie osoby zlecającej zabieg, zgodnie z § 10 pkt 3 lit. a, a w przypadku gdy zlecającym jest inny podmiot albo inny podmiot leczniczy – także nazwę tego podmiotu albo innego podmiotu leczniczego;
5) adnotację o rodzaju zabiegu i jego przebiegu;
6) oznaczenie lekarza albo innej osoby uprawnionej do udzielania świadczeń zdrowotnych wykonującej zabieg, zgodnie z § 10 pkt 3.
§ 30. [Wykaz bloku operacyjnego albo sali operacyjnej]
1) numer kolejny pacjenta w wykazie;
2) imię (imiona) i nazwisko oraz numer PESEL pacjenta – jeżeli został nadany, w przypadku noworodka – numer PESEL matki, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość;
3) kod resortowy jednostki lub komórki organizacyjnej, w której pacjent przebywał;
4) rozpoznanie przedoperacyjne;
5) oznaczenie lekarza kierującego na zabieg albo operację, zgodnie z § 10 pkt 3 lit. a, a w przypadku gdy kierującym jest inny podmiot albo inny podmiot leczniczy – także nazwę tego podmiotu albo innego podmiotu leczniczego;
6) oznaczenie lekarza kwalifikującego pacjenta do zabiegu albo operacji, zgodnie z § 10 pkt 3 lit. a;
7) datę rozpoczęcia oraz zakończenia zabiegu albo operacji, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
8) rodzaj zabiegu albo operacji;
9) szczegółowy opis przebiegu zabiegu albo operacji wraz z rozpoznaniem pooperacyjnym;
10) zlecone badania diagnostyczne;
11) rodzaj znieczulenia zastosowanego u pacjenta i jego szczegółowy opis oraz oznaczenie lekarza anestezjologa, zgodnie z § 10 pkt 3 lit. a;
12) oznaczenie osób wchodzących odpowiednio w skład zespołu operacyjnego, zespołu zabiegowego, zespołu anestezjologicznego, zgodnie z § 10 pkt 3 lit. a, z wyszczególnieniem osoby kierującej wykonaniem operacji albo zabiegu, oznaczonej zgodnie z § 10 pkt 3.
§ 31. [Wykaz bloku porodowego albo sali porodowej]
1) numer kolejny pacjentki w wykazie;
2) imię (imiona) i nazwisko oraz numer PESEL pacjentki, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość;
3) oznaczenie grupy krwi i czynnika Rh pacjentki;
4) kod resortowy jednostki lub komórki organizacyjnej, w której pacjentka przebywała;
5) rozpoznanie wstępne i ostateczne;
6) informację o zastosowanych produktach leczniczych lub wyrobach medycznych;
7) rodzaj znieczulenia zastosowanego u pacjentki, jeżeli było wykonane, i jego szczegółowy opis oraz oznaczenie lekarza anestezjologa, zgodnie z § 10 pkt 3 lit. a;
8) datę przyjęcia pacjentki na blok porodowy albo salę porodową, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
9) datę porodu, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
10) czas trwania poszczególnych okresów porodu;
11) szczegółowy opis przebiegu porodu;
12) datę wypisania pacjentki z bloku porodowego albo sali porodowej, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
13) adnotację o miejscu, do którego pacjentka została wypisana z bloku porodowego albo sali porodowej;
14) oznaczenie lekarza albo położnej przyjmującej poród, zgodnie z § 10 pkt 3.
§ 32. [Wykaz noworodków]
1) numer kolejny noworodka w wykazie;
2) imię (imiona) i nazwisko oraz numer PESEL matki noworodka, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość;
3) datę urodzenia noworodka, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
4) dane dotyczące noworodka:
a) płeć,
b) masę ciała,
c) długość ciała,
d) ocenę według skali Apgar;
5) datę wypisu noworodka, a w przypadku zgonu albo martwego urodzenia – datę zgonu albo martwego urodzenia, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym oraz przyczynę zgonu.
2. W wykazie noworodków wpisuje się noworodki urodzone w szpitalu.
§ 33. [Wykaz pracowni diagnostycznej]
1) numer kolejny pacjenta w wykazie;
2) datę wpisu i datę wykonania badania;
3) imię (imiona) i nazwisko, numer PESEL pacjenta – jeżeli został nadany, w przypadku noworodka – numer PESEL matki, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość;
4) kod resortowy jednostki lub komórki organizacyjnej zlecającej badanie, a w przypadku gdy zlecającym jest inny podmiot albo inny podmiot leczniczy – także nazwę tego podmiotu albo innego podmiotu leczniczego;
5) oznaczenie lekarza zlecającego badanie, zgodnie z § 10 pkt 3 lit. a;
6) adnotację o rodzaju badania;
7) oznaczenie osoby wykonującej badanie, zgodnie z § 10 pkt 3.
2. W przypadku gdy dokumentacja w rodzaju wyniki badań jest prowadzona w postaci elektronicznej, prowadzenie dokumentacji, o której mowa w ust. 1, nie jest wymagane.
§ 34. [Przepisy stosowane do prowadzenia dokumentacji]
2. Dokumentacja, o której mowa w ust. 1, jest sporządzana przez osoby udzielające świadczeń zdrowotnych w tym zakładzie.
3. Do prowadzenia dokumentacji w zakładzie lecznictwa uzdrowiskowego stosuje się odpowiednio przepisy właściwe dla rodzaju działalności leczniczej wykonywanej w tym zakładzie.
§ 35. [Dokumentacja sporządzana przez podmiot prowadzący szpital, w którym czas pobytu pacjenta nie przekracza 24 godzin]
1) dokumentację indywidualną wewnętrzną w formie historii choroby;
2) dokumentację zbiorczą w formie:
a) wykazu głównego przyjęć i wypisów,
b) wykazu chorych oddziału,
c) wykazu zabiegów,
d) wykazu bloku operacyjnego lub sali operacyjnej.
2. W przypadku, o którym mowa w ust. 1, do historii choroby dołącza się dokumenty dodatkowe, w szczególności:
1) kartę obserwacji;
2) kartę gorączkową;
3) kartę zleceń lekarskich;
4) kartę przebiegu znieczulenia, jeżeli było wykonane w związku z udzielonymi świadczeniami zdrowotnymi;
5) wyniki badań diagnostycznych;
6) protokół operacyjny, jeżeli była wykonana operacja.
3. Przepisy § 6 ust. 4, § 12 ust. 2, § 13–15 ust. 2, 3 i 5, § 16–19, § 21–23, § 25–30 i § 33 stosuje się odpowiednio do dokumentacji prowadzonej przez podmiot, o którym mowa w ust. 1.
4. Przepisy ust. 1–3 stosuje się także do jednostki lub komórki organizacyjnej podmiotu, przyjmującej pacjentów z intencją wypisania w ciągu 24 godzin.
§ 36. [Dokumentacja prowadzona przez podmiot udzielający ambulatoryjnych świadczeń zdrowotnych]
1) dokumentację indywidualną wewnętrzną w formie historii zdrowia i choroby;
2) dokumentację indywidualną zewnętrzną, o której mowa w § 3 ust. 4 pkt 1–4 i 6–8;
3) dokumentację zbiorczą w formie wykazu:
a) przyjęć,
b) pracowni diagnostycznej,
c) zabiegów,
d) porad ambulatoryjnych w zakresie nocnej i świątecznej opieki zdrowotnej.
2. W przypadku gdy dokumentacja, o której mowa w ust. 1 pkt 1 i 2, jest prowadzona w postaci elektronicznej, prowadzenie dokumentacji, o której mowa w ust. 1 pkt 3, nie jest wymagane.
§ 37. [Historia zdrowia i choroby]
2. Jeżeli jest to uzasadnione rodzajem udzielanych świadczeń zdrowotnych, historię zdrowia i choroby zakłada się również w określonej komórce organizacyjnej podmiotu, o którym mowa w § 36.
§ 38. [Informacje zawarte w historii zdrowia i choroby]
1) ogólnego stanu zdrowia, chorób, problemów zdrowotnych lub urazów;
2) porad ambulatoryjnych lub wizyt domowych;
3) świadczeń pielęgniarki lub położnej realizowanych w warunkach domowych, w tym wizyt patronażowych;
4) pielęgniarskiej opieki długoterminowej domowej.
2. W przypadku gdy pacjent posiada szczególne uprawnienia do świadczeń opieki zdrowotnej, o których mowa w art. 43–47c ustawy z dnia 27 sierpnia 2004 r. o świadczeniach opieki zdrowotnej finansowanych ze środków publicznych, w historii zdrowia i choroby zamieszcza się o tym adnotację, wraz z numerem dokumentu potwierdzającego przysługujące uprawnienia.
3. Historia zdrowia i choroby w zakresie informacji, o których mowa w ust. 1 pkt 1, zawiera w szczególności informacje o:
1) przebytych chorobach;
2) chorobach przewlekłych;
3) pobytach w szpitalu;
4) zabiegach lub operacjach;
5) szczepieniach i stosowanych surowicach;
6) uczuleniach;
7) obciążeniach dziedzicznych;
8) orzeczeniu o niepełnosprawności, orzeczeniu o stopniu niepełnosprawności albo innych orzeczeniach traktowanych na równi z tym orzeczeniem.
4. Historia zdrowia i choroby w zakresie informacji, o których mowa w ust. 1 pkt 2, zawiera:
1) datę porady ambulatoryjnej lub wizyty domowej;
2) dane z wywiadu i badania przedmiotowego;
3) rozpoznanie choroby, problemu zdrowotnego lub urazu;
4) informację o zleconych badaniach diagnostycznych lub konsultacjach;
5) adnotacje o zaleconych zabiegach oraz produktach leczniczych wraz z dawkowaniem lub wyrobach medycznych, w ilościach odpowiadających ilościom zapisanym na receptach lub zleceniach na zaopatrzenie w wyroby medyczne wydanych pacjentowi oraz unikalne numery identyfikacyjne recepty w postaci elektronicznej, o których mowa w art. 96a ust. 1 pkt 6 ustawy z dnia 6 września 2001 r. – Prawo farmaceutyczne;
6) wyniki badań diagnostycznych wraz z opisem;
7) wyniki konsultacji;
8) opis udzielonych świadczeń zdrowotnych;
9) adnotacje o zleceniu transportu sanitarnego;
10) adnotacje o orzeczonym okresie czasowej niezdolności do pracy;
11) oznaczenie osoby udzielającej świadczeń, zgodnie z § 10 pkt 3.
5. Historia zdrowia i choroby w zakresie informacji, o których mowa w ust. 1 pkt 3, zawiera:
1) uzyskane na podstawie wywiadu informacje o warunkach nauczania, wychowania lub pracy;
2) opis warunków zamieszkania, jeżeli jest to istotne dla zapewnienia opieki środowiskowej;
3) datę rozpoczęcia i zakończenia opieki pielęgniarskiej lub położniczej;
4) rodzaj i zakres świadczeń zdrowotnych realizowanych przez pielęgniarkę lub położną, w szczególności: dane z wywiadu i badania fizykalnego, diagnozę pielęgniarską lub położniczą, plan opieki pielęgniarskiej lub położniczej oraz adnotacje związane z wykonywaniem świadczeń zdrowotnych, w tym wynikających ze zleceń lekarskich;
5) oznaczenie pielęgniarki lub położnej, zgodnie z § 10 pkt 3.
6. Do dołączania dokumentów do historii zdrowia i choroby stosuje się odpowiednio przepis § 6 ust. 4.
§ 39. [Karta przebiegu ciąży]
2. Karta przebiegu ciąży jest prowadzona w postaci papierowej.
3. Karta przebiegu ciąży zawiera dane określone w § 10 pkt 1–4 oraz:
1) informacje o ogólnym stanie zdrowia;
2) informacje o poradach ambulatoryjnych lub wizytach domowych.
4. Karta przebiegu ciąży w zakresie informacji, o których mowa w ust. 3 pkt 1, zawiera informacje, o których mowa w § 38 ust. 3, oraz:
1) oznaczenie grupy krwi i czynnika Rh;
2) datę ostatniej miesiączki;
3) przybliżony termin porodu;
4) wynik pomiaru masy ciała przed ciążą lub w momencie rozpoznania ciąży;
5) wzrost;
6) liczbę poprzednich ciąż i porodów, w tym liczbę dzieci żywo urodzonych lub martwo urodzonych;
7) czynniki ryzyka dla przebiegu ciąży i porodu, z uwzględnieniem powikłań ciąż i porodów przebytych;
8) opis wyniku badania ginekologicznego w momencie rozpoznania ciąży;
9) datę rozpoznania ciąży – datę pierwszej wizyty w związku z ciążą;
10) wyniki badań diagnostycznych zleconych w związku z ciążą.
5. Karta przebiegu ciąży w zakresie informacji, o których mowa w ust. 3 pkt 2, zawiera informacje, o których mowa w § 38 ust. 4, oraz:
1) zmierzony każdorazowo wynik pomiaru masy ciała;
2) dokonaną każdorazowo ocenę czynników ryzyka dla przebiegu ciąży i porodu;
3) kwalifikację do odpowiedniego poziomu opieki perinatalnej.
§ 40. [Wykaz przyjęć]
1) numer kolejny pacjenta;
2) datę i godzinę zgłoszenia się pacjenta;
3) imię (imiona) i nazwisko, numer PESEL – jeżeli został nadany, w przypadku noworodka – numer PESEL matki, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość;
4) oznaczenie osoby udzielającej świadczenia zdrowotnego, zgodnie z § 10 pkt 3 lit. a;
5) rodzaj udzielonego świadczenia zdrowotnego;
6) imię (imiona) i nazwisko oraz podpis osoby dokonującej wpisu.
§ 41. [Stosowanie przepisów rozporządzenia do wykazu pracowni diagnostycznej]
§ 42. [Stosowanie przepisów rozporządzenia do wykazu zabiegów]
§ 43. [Wykaz świadczeń udzielonych w zakresie nocnej i świątecznej opieki zdrowotnej]
2. Wykaz, o którym mowa w ust. 1, zawiera:
1) numer kolejny pacjenta;
2) datę i godzinę zgłoszenia się pacjenta lub przyjęcia zgłoszenia przy użyciu systemów teleinformatycznych lub systemów łączności;
3) imię (imiona) i nazwisko, numer PESEL – jeżeli został nadany, w przypadku noworodka – numer PESEL matki, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość;
4) opis udzielonego świadczenia zdrowotnego;
5) oznaczenie osoby udzielającej świadczenia zdrowotnego, zgodnie z § 10 pkt 3.
3. Podmiot udzielający świadczeń zdrowotnych nocnej i świątecznej opieki zdrowotnej nie prowadzi dokumentacji indywidualnej wewnętrznej.
4. Przepisy ust. 1 i 2 stosuje się odpowiednio do podmiotu o prowadzącego szpital w zakresie udzielanych świadczeń nocnej i świątecznej opieki zdrowotnej.
§ 44. [Forma prowadzenia dokumentacji indywidualnej]
1) karty zlecenia wyjazdu;
2) karty medycznych czynności ratunkowych.
2. W przypadku gdy w strukturze organizacyjnej dysponenta zespołów ratownictwa medycznego nie ma stanowiska dyspozytora medycznego, przepisu ust. 1 pkt 1 nie stosuje się.
§ 45. [Karta zlecenia wyjazdu]
1) oznaczenie dyspozytorni medycznej, dyspozytora medycznego przyjmującego i wysyłającego, miejsca stacjonowania i zespołu ratownictwa medycznego realizującego zlecenie wyjazdu, kodu wyjazdu zespołu ratownictwa medycznego;
2) adnotację o ponagleniu wyjazdu zespołu ratownictwa medycznego;
3) oznaczenie daty oraz godziny, minuty i sekundy w systemie 24-godzinnym:
a) przyjęcia wezwania przez dyspozytora medycznego,
b) przekazania zlecenia wyjazdu do zespołu ratownictwa medycznego,
c) przyjęcia zlecenia przez zespół ratownictwa medycznego,
d) ponaglenia wyjazdu zespołu ratownictwa medycznego do zdarzenia,
e) wyjazdu zespołu ratownictwa medycznego do zdarzenia,
f) odwołania zlecenia wyjazdu zespołu ratownictwa medycznego,
g) przybycia zespołu ratownictwa medycznego na miejsce zdarzenia,
h) przybycia zespołu ratownictwa medycznego do szpitalnego oddziału ratunkowego lub izby przyjęć szpitala, centrum urazowego dla dorosłych, centrum urazowego dla dzieci, jednostki organizacyjnej szpitala wyspecjalizowanej w zakresie udzielania świadczeń zdrowotnych niezbędnych dla ratownictwa medycznego lub innego miejsca przekazania pacjenta,
i) przekazania pacjenta do szpitalnego oddziału ratunkowego lub izby przyjęć szpitala, centrum urazowego dla dorosłych, centrum urazowego dla dzieci, jednostki organizacyjnej szpitala wyspecjalizowanej w zakresie udzielania świadczeń zdrowotnych niezbędnych dla ratownictwa medycznego lub innego miejsca przekazania pacjenta,
j) zakończenia realizacji zlecenia wyjazdu zespołu ratownictwa medycznego,
k) powrotu do miejsca stacjonowania zespołu ratownictwa medycznego;
4) numer zdarzenia i numer karty zlecenia wyjazdu;
5) adres albo informację o lokalizacji miejsca zdarzenia;
6) dane wzywającego obejmujące: imię i nazwisko oraz numer telefonu do kontaktu z wzywającym;
7) opis powodu wezwania zespołu ratownictwa medycznego oraz opis wywiadu medycznego przeprowadzonego przez dyspozytora medycznego;
8) dane pacjenta obejmujące:
a) imię (imiona) i nazwisko,
b) wiek,
c) płeć;
9) informację o powiadomieniu służb ustawowo powołanych do niesienia pomocy;
10) informację o wydaniu karty medycznych czynności ratunkowych;
11) informację o składzie osobowym zespołu ratownictwa medycznego.
§ 46. [Karta medycznych czynności ratunkowych]
1) informacje, o których mowa w § 10 pkt 1–4;
2) oznaczenie zespołu ratownictwa medycznego realizującego zlecenie wyjazdu;
3) opis powodu wezwania zespołu ratownictwa medycznego;
4) wskazanie roku, miesiąca, dnia oraz godziny, minuty i sekundy w systemie 24-godzinnym:
a) przekazania zlecenia wyjazdu do zespołu ratownictwa medycznego,
b) wyjazdu zespołu ratownictwa medycznego do zdarzenia,
c) przybycia zespołu ratownictwa medycznego na miejsce zdarzenia,
d) przybycia zespołu ratownictwa medycznego do podmiotu lub podmiotu leczniczego,
e) przekazania pacjenta przez zespół ratownictwa medycznego do podmiotu lub podmiotu leczniczego,
f) przekazania pacjenta innemu zespołowi ratownictwa medycznego,
g) zakończenia realizacji zlecenia wyjazdu zespołu ratownictwa medycznego;
5) adres albo informację o lokalizacji miejsca zdarzenia;
6) oświadczenie pacjenta o rezygnacji z udzielania mu pomocy medycznej bądź przewozu do szpitala, wraz z podaniem daty i godziny, minuty i sekundy odmowy w systemie 24-godzinnym;
7) informację dotyczącą pozostawienia pacjenta w miejscu zdarzenia lub przekazania go przez zespół ratownictwa medycznego do innego podmiotu lub podmiotu leczniczego lub innego zespołu ratownictwa medycznego, Policji lub Straży Miejskiej;
8) informację o odstąpieniu od medycznych czynności ratunkowych wraz ze wskazaniem przesłanek podjęcia takiej decyzji;
9) w przypadku zgonu pacjenta – przyczynę i datę zgonu, ze wskazaniem roku, miesiąca, dnia oraz godziny i minuty w systemie 24-godzinnym;
10) informację o wystawieniu i wydaniu karty medycznych czynności ratunkowych ze wskazaniem imienia i nazwiska osoby, której została wydana;
11) informację o składzie osobowym zespołu ratownictwa medycznego ze wskazaniem roli pełnionej przez każdego członka zespołu;
12) informację o powiadomieniu innych podmiotów ustawowo powołanych do niesienia pomocy;
13) inne istotne informacje dotyczące okoliczności realizacji zlecenia przez zespół ratownictwa medycznego;
14) wykaz dodatkowych dokumentów wystawionych przez zespół ratownictwa medycznego.
2. Kartę medycznych czynności ratunkowych wydaje się pacjentowi lub jego przedstawicielowi ustawowemu, a w przypadku przewiezienia pacjenta do podmiotu lub podmiotu leczniczego – temu podmiotowi lub podmiotowi leczniczemu.
§ 47. [Karta transportu medycznego oraz wyjazdowego sanitarnym zespołem typu „N”]
2. Karta transportu medycznego oraz karta transportu wyjazdowego sanitarnym zespołem typu „N” zawierają:
1) oznaczenie podmiotu wykonującego transport, zgodnie z § 10 pkt 1;
2) oznaczenie pacjenta, zgodnie z § 10 pkt 2;
3) informacje dotyczące stanu zdrowia pacjenta, zawierające główne rozpoznanie według klasyfikacji, o której mowa w § 7 ust. 1;
4) oznaczenie podmiotu zlecającego, zgodnie z § 10 pkt 1, oraz numer zlecenia;
5) datę i godzinę przyjęcia lub odmowy przyjęcia zlecenia transportu;
6) oznaczenie podmiotu albo podmiotu leczniczego, do którego wykonywany jest transport, zgodnie z § 10 pkt 1;
7) opis udzielonych w trakcie transportu świadczeń zdrowotnych, jeżeli dotyczy;
8) datę i godzinę rozpoczęcia i zakończenia transportu;
9) oznaczenie osoby udzielającej świadczeń i dokonującej wpisu, zgodnie z § 10 pkt 3.
§ 48. [Stosowanie przepisów rozporządzenia]
§ 49. [Wykaz pracowni]
2. Wykaz pracowni zawiera:
1) oznaczenie pacjenta, zgodnie z § 10 pkt 2;
2) oznaczenie lekarza kierującego, zgodnie z § 10 pkt 3 lit. a;
3) datę przyjęcia i datę zakończenia zleconej pracy;
4) rodzaj i opis zleconej pracy, w tym diagram zębowy;
5) dane o użytych materiałach;
6) oznaczenie osoby wykonującej zleconą pracę, zgodnie z § 10 pkt 3.
§ 50. [Wykaz świadczeń fizjoterapeutycznych]
1) zbiorczą w formie wykazu świadczeń fizjoterapeutycznych;
2) indywidualną w formie karty indywidualnej opieki fizjoterapeutycznej.
2. W przypadku gdy dokumentacja, o której mowa w ust. 1 pkt 2, jest prowadzona w postaci elektronicznej, prowadzenie dokumentacji, o której mowa w ust. 1 pkt 1, nie jest wymagane.
3. Wykaz świadczeń fizjoterapeutycznych zawiera:
1) numer kolejny pacjenta w wykazie;
2) imię (imiona) i nazwisko oraz numer PESEL pacjenta – jeżeli został nadany, w przypadku noworodka – numer PESEL matki, a w razie braku numeru PESEL – rodzaj, serię i numer dokumentu potwierdzającego tożsamość;
3) datę zabiegu leczniczego;
4) rodzaj wykonanego zabiegu leczniczego.
4. Karta indywidualnej opieki fizjoterapeutycznej zawiera informacje wymienione w ust. 3 oraz:
1) informacje dotyczące stanu zdrowia, stanu funkcjonowania oraz postępowania fizjoterapeutycznego, w tym:
a) rozpoznanie choroby, problemu zdrowotnego, urazu lub rozpoznanie ciąży oraz informacje o chorobach przebytych i współistniejących oraz opis stanu funkcjonowania,
b) dane o postępowaniu fizjoterapeutycznym i jego wykonaniu,
c) opis udzielonych świadczeń zdrowotnych,
d) zalecenia,
e) informacje o wydanych orzeczeniach, opiniach lub zaświadczeniach,
f) informacje o zleconych przez fizjoterapeutę wyrobach medycznych;
2) datę dokonania wpisu;
3) oznaczenie fizjoterapeuty udzielającego świadczenia zdrowotnego, zgodnie z § 10 pkt 3.
5. Do karty opieki fizjoterapeutycznej dołącza się skierowanie, jeżeli dotyczy.
Rozdział 3
Książeczka zdrowia dziecka
§ 51. [Książeczka zdrowia dziecka]
2. Książeczka zdrowia dziecka jest prowadzona w postaci papierowej.
3. Możliwe jest dołączanie do książeczki zdrowia dziecka innej dokumentacji w postaci papierowej oraz wydruków z dokumentacji w postaci elektronicznej.
4. Książeczka zdrowia dziecka jest wydawana przedstawicielowi ustawowemu dziecka za pokwitowaniem.
5. Książeczka zdrowia dziecka zawiera informacje dotyczące okresu prenatalnego, porodu, stanu zdrowia po urodzeniu, wizyt patronażowych, badań profilaktycznych, w tym stomatologicznych, przebytych chorób zakaźnych, uczuleń i reakcji anafilaktycznych, zaopatrzenia w wyroby medyczne, zwolnienia z zajęć sportowych oraz inne informacje istotne dla oceny prawidłowości rozwoju dziecka od urodzenia do uzyskania pełnoletności.
6. Wpisy i inne zmiany w książeczce zdrowia dziecka są dokonywane przez lekarza, położną, pielęgniarkę lub inną osobę wykonującą zawód medyczny niezwłocznie po udzieleniu świadczenia zdrowotnego, a w przypadku gdy nie jest to możliwe, są uzupełniane w trakcie następnej wizyty na podstawie dokumentacji wewnętrznej.
7. Książeczka zdrowia dziecka zawiera kartki formatu A5, dwustronnie zadrukowane, w oprawie zeszytowej i tekturowych okładkach.
8. Książeczkę zdrowia dziecka wydaje się według wzoru określonego w przepisach wydanych na podstawie art. 30 ust. 1 ustawy z dnia 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta.
Rozdział 4
Przechowywanie i udostępnianie dokumentacji
§ 52. [Przechowywanie dokumentacji wewnętrznej]
2. Dokumentacja zewnętrzna w formie skierowań w postaci papierowej jest przechowywana przez podmiot, który zrealizował świadczenie zdrowotne na podstawie skierowania.
§ 53. [Udostępnienie dokumentacji]
2. W przypadku gdy dokumentacja jest udostępniana w formie wydruku, osoba upoważniona przez podmiot potwierdza jego zgodność z dokumentacją i opatruje swoim oznaczeniem, zawierającym imię (imiona), nazwisko, stanowisko i podpis. Wydruk sporządza się w sposób umożliwiający identyfikację osoby udzielającej świadczeń zdrowotnych, zgodnie z § 10 pkt 3.
3. W przypadku udostępnienia dokumentacji w postaci papierowej w sposób określony w art. 27 ust. 1 pkt 3 ustawy z dnia 6 listopada 2008 r. o prawach pacjenta i Rzeczniku Praw Pacjenta pozostawia się kopię lub pełny odpis wydanej dokumentacji.
§ 54. [Odmowa udostępnienia dokumentacji]
Rozdział 5
Przepisy przejściowe i końcowe
§ 55. [Ważność książeczki zdrowia dziecka]
2. Książeczki zdrowia dziecka wydane przed dniem 31 grudnia 2020 r. zachowują ważność również po tym terminie.
§ 56. [Podpisywanie dokumentacji z wykorzystaniem wewnętrznych mechanizmów systemu teleinformatycznego]
§ 57. [Wejście w życie]
Minister Spraw Wewnętrznych i Administracji: wz. B. Poboży
1) Minister Spraw Wewnętrznych i Administracji kieruje działem administracji rządowej - sprawy wewnętrzne, na podstawie § 1 ust. 2 pkt 2 rozporządzenia Prezesa Rady Ministrów z dnia 18 listopada 2019 r. w sprawie szczegółowego zakresu działania Ministra Spraw Wewnętrznych i Administracji (Dz. U. poz. 2264).
2) Zmiany tekstu jednolitego wymienionej ustawy zostały ogłoszone w Dz. U. z 2019 r. poz. 1394, 1590, 1694, 1726, 1818, 1905, 2020 i 2473 oraz z 2020 r. poz. 695.
3) Zmiany tekstu jednolitego wymienionej ustawy zostały ogłoszone w Dz. U. z 2019 r. poz. 399, 959, 1495, 1542, 1556, 1590, 1818 i 1905 oraz z 2020 r. poz. 322, 374 i 567.
4) Niniejsze rozporządzenie było poprzedzone rozporządzeniem Ministra Spraw Wewnętrznych i Administracji z dnia 25 lutego 2016 r. w sprawie rodzajów, zakresu i wzorów oraz sposobu przetwarzania dokumentacji medycznej w podmiotach leczniczych utworzonych przez ministra właściwego do spraw wewnętrznych (Dz. U. poz. 249), które traci moc z dniem wejścia w życie niniejszego rozporządzenia, zgodnie z art. 8 ustawy z dnia 9 listopada 2018 r. o zmianie ustawy o działalności leczniczej oraz niektórych innych ustaw (Dz. U. poz. 2219 oraz z 2020 r. poz. 567).
Załączniki do rozporządzenia Ministra Spraw Wewnętrznych i Administracji
z dnia 29 kwietnia 2020 r. (poz. 788)
Załącznik nr 1
KRYTERIA OCENY STOSOWANE PRZY DOKONYWANIU WPISÓW W DOKUMENTACJI DOTYCZĄCYCH CZASU TRWANIA CIĄŻY, PORONIEŃ, URODZEŃ ŻYWYCH I MARTWYCH
1. Czas trwania ciąży oblicza się w tygodniach, licząc od pierwszego dnia ostatniego normalnego krwawienia miesięcznego. Prawidłowy czas trwania ciąży wynosi 280 dni (40 tygodni) od pierwszego dnia ostatniego krwawienia miesiączkowego w cyklu 28-dniowym albo 266 dni (38 tygodni) od dnia owulacji (reguła Naegelego). W przypadku gdy zastosowanie reguły Naegelego nie jest możliwe, czas trwania ciąży ustala się na podstawie wyniku badania ultrasonograficznego.
2. Poronieniem określa się wydalenie lub wydobycie z ustroju matki płodu, który nie oddycha ani nie wykazuje żadnego innego znaku życia, jak czynność serca, tętnienie pępowiny lub wyraźne skurcze mięśni zależnych od woli, o ile nastąpiło to przed upływem 22. tygodnia ciąży (21 tygodni i 7 dni).
3. Urodzeniem żywym określa się całkowite wydalenie lub wydobycie z ustroju matki noworodka, niezależnie od czasu trwania ciąży, który po takim wydaleniu lub wydobyciu oddycha lub wykazuje jakiekolwiek inne oznaki życia, takie jak czynność serca, tętnienie pępowiny lub wyraźne skurcze mięśni zależnych od woli, bez względu na to, czy sznur pępowiny został przecięty lub łożysko zostało oddzielone.
4. Urodzeniem martwym określa się całkowite wydalenie lub wydobycie z ustroju matki płodu, o ile nastąpiło po upływie 22. tygodnia ciąży, który po takim wydaleniu lub wydobyciu nie oddycha ani nie wykazuje żadnego innego znaku życia, jak czynność serca, tętnienie pępowiny lub wyraźne skurcze mięśni zależnych od woli.
Załącznik nr 2
WZÓR – KARTA OBSERWACJI PORODU
- Data ogłoszenia: 2020-04-30
- Data wejścia w życie: 2020-05-01
- Data obowiązywania: 2021-05-19
- Dokument traci ważność: 2022-09-15
- ROZPORZĄDZENIE MINISTRA SPRAW WEWNĘTRZNYCH I ADMINISTRACJI z dnia 16 grudnia 2020 r. zmieniające rozporządzenie w sprawie rodzajów, zakresu i wzorów oraz sposobu przetwarzania dokumentacji medycznej w podmiotach leczniczych utworzonych przez ministra właściwego do spraw wewnętrznych
- ROZPORZĄDZENIE MINISTRA SPRAW WEWNĘTRZNYCH I ADMINISTRACJI z dnia 12 maja 2021 r. zmieniające rozporządzenie w sprawie rodzajów, zakresu i wzorów oraz sposobu przetwarzania dokumentacji medycznej w podmiotach leczniczych utworzonych przez ministra właściwego do spraw wewnętrznych
REKLAMA
Dziennik Ustaw
REKLAMA
REKLAMA
